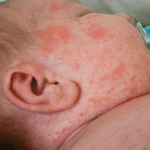
1. Viêm não cấp ở trẻ là gì?
– Viêm não cấp là bệnh nhiễm khuẩn cấp tính hệ thần kinh trung ương. Có nhiều nguyên nhân gây viêm não, chủ yếu là do vi rút.
– Tùy loại vi rút, bệnh có thể lây qua trung gian muỗi đốt (đối với viêm não Nhật Bản), đường hô hấp hoặc đường tiêu hoá…
– Bệnh thường xảy ra ở trẻ nhỏ với các độ tuổi khác nhau. Bệnh thường khởi phát cấp tính, diễn biến nặng và có thể dẫn đến tử vong nhanh hoặc để lại di chứng nặng nề.
2. Dịch tễ học
Bệnh xuất hiện rải rác quanh năm, ở nhiều địa phương khác nhau, số người mắc bệnh có xu hướng tăng vào thời gian nắng nóng từ tháng 3 đến tháng 8 hàng năm.
- Viêm não Nhật Bản
- Lưu hành ở hầu hết các tỉnh, thành .
- Xuất hiện rải rác quanh năm, thường xảy ra thành dịch vào các tháng 5,6,7
- Bệnh gặp ở mọi lứa tuổi, nhiều nhất là ở trẻ từ 2 đến 8 tuổi.
- Viêm não do vi rút khác như
- Virus đường ruột (Enterovirus):
- Bệnh xảy ra quanh năm, thường vào các tháng 3, 4, 5, 6
- Bệnh lây truyền qua đường tiêu hóa.
- Thường gặp ở trẻ nhỏ.
- Virus Herpes simplex:
- Thường là Herpes simplex typ 1 (HSV1).
- Bệnh xảy ra rải rác quanh năm, lây truyền qua đường hô hấp.
- Thường gặp ở trẻ trên 2 tuổi
- Virus khác
- Virus đường ruột (Enterovirus):
3. Chẩn đoán viêm não cấp
Chẩn đoán dựa vào:
- Yếu tố dịch tễ học
- Các triệu chứng và diễn biến lâm sàng
- Cận lâm sàng
- Loại trừ các bệnh có biểu hiện thần kinh nhưng không phải viêm não.
3.1. Yếu tố dịch tễ
Căn cứ vào tuổi, mùa, nơi cư trú, số người mắc trong cùng thời gian.
3.2. Biểu hiện lâm sàng
3.2.1. Giai đoạn khởi phát
- Sốt: Sốt là triệu chứng phổ biến, xảy ra đột ngột, sốt liên tục 39-400C nhưng cũng có khi sốt không cao.
- Nhức đầu, quấy khóc, kích thích, kém linh hoạt .
- Buồn nôn, nôn ói.
- Có thể có các triệu chứng khác như:
- Tiêu chảy, phân không có nhày, máu.
- Ho, chảy nước mũi.
- Phát ban: mẩn đỏ, bọng nước hoặc ban máu ở lòng bàn tay, bàn chân kèm loét miệng (hội chứng tay-chân-miệng, gặp ở viêm não do Enterovirus 71)
3.2.2 Giai đoạn toàn phát
Sau giai đoạn khởi phát, nhanh chóng xuất hiện các biểu hiện thần kinh:
- Rối loạn tri giác từ nhẹ đến nặng như ngủ gà, li bì, lơ mơ đến hôn mê.
- Thường có co giật
- Có thể có các dấu hiệu thần kinh khác: hội chứng màng não, các dấu hiệu thần kinh khu trú (liệt nửa người hoặc tứ chi), tăng hoặc giảm trương lực cơ…
- Có thể có suy hô hấp hoặc sốc
3.2.3. Các thể lâm sàng
– Thể tối cấp: sốt cao liên tục, hôn mê sâu, suy hô hấp, trụy mạch và dẫn đến tử vong nhanh.
– Thể cấp tính: diễn biến cấp với các biểu hiện lâm sàng nặng, điển hình.
– Thể nhẹ: rối loạn tri giác mức độ nhẹ và phục hồi nhanh chóng.
3.3. Cận lâm sàng
Dịch não tủy:
– Dịch trong, áp lực bình thường hoặc tăng.
– Tế bào bình thường hoặc tăngtừ vài chục đến vài trăm/ml, chủ yếu là bạch cầu đơn nhân.
– Protein bình thường hoặc tăng nhẹ dưới 1g/l.
– Glucose bình thường.
Không chọc dò dịch não tuỷ trong trường hợp có dấu hiệu tăng áp lực nội sọ, đang sốc, suy hô hấp nặng.
Máu:
– Công thức máu: số lượng bạch cầu tăng nhẹ hoặc bình thường
– Ký sinh trùng sốt rét âm tính.
– Ðiện giải đồ và đường huyết thường trong giới hạn bình thường
– Các xét nghiệm xác định nguyên nhân (áp dụng tại cơ sở có điều kiện):
– Phản ứng ELISA dịch não tủy hoặc huyết thanh tìm kháng thể IgM.
– Phản ứng khuyếch đại chuỗi gen PCR trong dịch não tủy.
– Phân lập virus từ dịch não tủy, máu, bọng nước ở da, dịch mũi họng, phân.
– Phân lập virus từ mô não ở bệnh nhân tử vong.
– Các xét nghiệm khác :
– Ðiện não đồ
– Chụp cắt lớp vi tính (CT scan) hoặc chụp cộng hưởng từ (MRI) não(nếu có điều kiện)
3.4. Chẩn đoán phân biệt
– Co giật do sốt cao
– Viêm màng não mủ
– Viêm màng não do lao
– Ngộ độc cấp
– Sốt rét thể não
– Chảy máu não – màng não
– Ðộng kinh
– Hạ đường huyết
– Rối loạn chuyển hoá, điện giải
4. Ðiều trị viêm não cấp
– Viêm não do vi rút là một bệnh nặng, nguy cơ tử vong và di chứng cao, cần được điều trị sớm.
– Hiện tại chưa có điều trị đặc hiệu trừ viêm não do Herpes simplex. Vì vậy, điều trị triệu chứng và điều trị hỗ trợ là chủ yếu.
Nguyên tắc điều trị
– Hạ nhiệt
– Chống co giật
– Bảo đảm thông khí, chống suy hô hấp
– Chống phù não
– Ðiều chỉnh rối loạn nước, điện giải, đường huyết (nếu có)
– Bảo đảm tuần hoàn
– Ðảm bảo chăm sóc và dinh dưỡng
– Ðiều trị nguyên nhân
– Phục hồi chức năng sớm
4.1. Hạ nhiệt
– Cho trẻ uống đủ nước, nới rộng quần áo, tã lót và lau mát.
– Nếu sốt cao trên 38,50C hạ nhiệt bằng Paracetamol 15mg/kg/lần, uống hoặc đặt hậu môn (có thể nhắc lại sau 6 giờ, ngày 4 lần nếu còn sốt cao).
4.2. Chống co giật
– Diazepam: Sử dụng theo một trong các cách dưới đây:
+ Ðường tiêm bắp: liều 0,2 -0,3 mg/kg
+ Ðường tĩnh mạch: liều 0,2 – 0,3 mg/kg, tiêm tĩnh mạch chậm. (Chỉ thực hiện ở cơ sở có điều kiện hồi sức vì có thể gây ngừng thở).
+ Ðường trực tràng: Liều 0,5 mg/kg
– Cách thức:
+ Lấy lượng thuốc đã tính (theo cân nặng) từ ống Diazepam dạng tiêm vào bơm tiêm 1 ml. Sau đó rút bỏ kim.
+ Ðưa bơm tiêm vào trực tràng 4-5 cm và bơm thuốc
+ Kẹp giữ mông trẻ trong vài phút.
+ Nếu sau 10 phút vẫn còn co giật thì cho liều Diazepam lần thứ 2.
+ Nếu vẫn tiếp tục co giật thì cho liều Diazepam lần thứ 3, hoặc Phenobarbital (Gardenal) 5 – 8 mg/kg/24 giờ chia 3 lần, tiêm bắp.
4.3. Bảo đảm thông khí, chống suy hô hấp
– Luôn bảo đảm thông đường hô hấp: Ðặt trẻ nằm ngửa, kê gối dưới vai, đầu ngửa ra sau và nghiêng về một bên, hút đờm rãi khi có hiện tượng tắc đường hô hấp do xuất tiết, ứ đọng.
– Nếu suy hô hấp: thở ôxy, chỉ định đặt nội khí quản, bóp bóng hoặc thở máy.
Thở oxy
– Chỉ định : co giật, suy hô hấp, độ bão hòa ôxy SaO2 < 92% (nếu đo được)
– Phương pháp: Thở ôxy qua ống thông, mặt nạ với liều lượng 1- 3 lít/phút tùy theo lứa tuổi và mức độ suy hô hấp.
Ðặt nội khí quản và thở máy
– Chỉ định: Ngưng thở hoặc có cơn ngừng thở, thất bại khi thở ôxy
– Phương pháp:
+ Chế độ: thở kiểm soát thể tích
+ FiO2 ban đầu: 100%
+ Thể tích khí lưu thông (TV): 10-15 ml/ kg
+ Tần số thở: dưới 1 tuổi: 25 lần/ phút; từ 1-5 tuổi: 20 lần/ phút; trên 5 tuổi: 15 lần /phút.
+ Tỉ lệ hít vào/ thở ra (I/E): 1/ 2
+ Cài đặt PEEP: 4cmH2O.
+ Ðiều chỉnh các thông số dựa trên diễn biến, đáp ứng lâm sàng và SaO2, khí máu.
+ Trong trường hợp không đặt được nội khí quản thì bóp bóng giúp thở qua mặt nạ. Nếu không có máy thở thì bóp bóng qua nội khí quản. Tần số bóp bóng từ 20 đến 30 lần/phút.
+ Dừng thở máy và rút nội khí quản khi bệnh nhân tự thở kèm theo hết co giật, huyết động học ổn định, X quang phổi bình thường, khí máu bình thường với FiO2<40% và PEEPĠ 4cmH2O.
4.4. Chống phù não
– Chỉ định: Khi có các dấu hiệu của phù nãonhư nhức đầu kèm theo dấu hiệu kích thích, vật vã hoặcli bì , hôn mê; phù gai thị; đồng tử không đều; liệt khu trú; gồng cứng; nhịp thở không đều, mạch chậm kèm theo huyết áp tăng.
– Phương pháp:
+ Tư thế nằm: Ðầu cao 300
+ Thở ôxy. Khi thở máy cần tăng thông khí và giữ PaO2 từ 90-100mmHg và PaCO2 thấp từ 25-35mmHg.
+ Dung dịch Manitol 20% : Liều 0,5g/kg (2,5ml/kg) truyền tĩnh mạch 15 phút đến 30 phút. Có thể truyền nhắc lại sau 8 giờ nếu còn dấu hiệu phù não nhưng không quá 3 lần trong 24 giờ và không quá 3 ngày. Không dùng Manitoltrong trường hợp sốc, phù phổi.
+ Khi truyền cần theo dõi lâm sàng và điện giải đồ (nếu có điều kiện) để phát hiện dấu hiệu quá tải và rối loạn điện giải.
4.5. Ðiều chỉnh rối loạn điện giải, đường huyết (nếu có)
– Bồi phụ đủ nước và điện giải. Cần thận trọng khi có dấu hiệu phù phổi.
– Sử dụng dung dịch mặn ngọt đẳng trương. Lượng dịch truyền tính theo trọng lượng cơ thể.
– Ðiều chỉnh rối loạn điện giải và thăng bằng kiềm toan dựa vào điện giải đồ và khí máu.
4.6. Chống sốc
– Nếu có tình trạng sốc, có thể sử dụng Dopamine truyền tĩnh mạch, liều bắtđầu từ 3-5 (g/ kg/ phút và tăng dần, tối đa không quá 10 (g/ kg/ phút.
4.7. Ðảm bảo dinh dưỡng và chăm sóc , phục hồi chức năng
4.7.1. Dinh dưỡng
– Cung cấp thức ăn dễ tiêu, năng lượng cao, đủ muối khoáng và vitamin. Năng lượng đảm bảo cung cấp 50-60Kcal/kg/ngày.
– Ðảm bảo cho trẻ bú mẹ . Trẻ không bú được phải chú ý vắt sữa mẹ và đổ từng thìa nhỏ hoặc ăn bằng ống thông dạ dày (chia làm nhiều bữa hoặc nhỏ giọt liên tục). Cần thận trọng vì dễ sặc và gây hội chứng trào ngược.
– Nếu trẻ không tự ăn được thì phải cho ăn qua ống thông mũi-dạ dày hay dinh dưỡng qua truyền tĩnh mạch. Có thể bổ sung vitamin C, vitamin nhóm B.
4.7.2. Chăm sóc và theo dõi
– Chú ý chăm sóc da, miệng, thường xuyên thay đổi tư thế để tránh tổn thương do đè ép gây loét và vỗ rung để tránh xẹp phổi và viêm phổi do ứ dịch.
– Hút đờm rãi thường xuyên.
– Chống táo bón
– Bí tiểu, căng bàng quang:Xoa bóp cầu bàng quang. Hạn chế thông tiểu vì cónguy cơ bội nhiễm.
– Thường xuyên theo dõi các dấu hiệu sinh tồn, mức độ tri giác; các dấu hiệu phù não, SaO2, điện giải đồ và đường huyết.
4.7.3. Phục hồi chức năng
– Tiến hành sớm khi trẻ ổn định lâm sàng hoặc khi có di chứng.
4.8. Thuốc kháng virus
– Khi chẩn đoán viêm não do Herpes simplex thì có thể dùng Acyclovir, liều 20mg/kg mỗi 8 giờ, truyền tĩnh mạch trong 1 giờ. Thời gian điều trị: ít nhất 14 ngày.
4.9. Thuốc kháng sinh :
– Trường hợp chưa loại trừ được viêm màng não mủ
– Khi bội nhiễm.
5. Phân tuyến điều trị
5.1. Tuyến xã
– Phát hiện các trường hợp nghi ngờ, xử trí cấp cứu ban đầu, chống co giật (nếu có) và chuyển lên tuyến trên.
<strong>5.2. Tuyến huyện
– Chẩn đoán và xử trí thể nhẹ.
– Chuyển lên tuyến trên các trường hợp nặng và các trường hợp ở thể nhẹ nhưng không có điều kiện chọc dò dịch não tủy.
5.3. Tuyến tỉnh
– Tiếp nhận khám và điều trị cho tất cả các trường hợp viêm não cấp.
– Chỉ chuyển lên tuyến trên khi bệnh nhân nặng, vượt quá khả năng về chuyên môn trong chẩn đoán và điều trị.</strong>
5.4. Tuyến Trung ương
– Tiếp nhận khám và điều trị tất cả các trường hợp viêm não cấp và các trường hợp do tuyến dưới chuyển lên.
– Chỉ đạo và hỗ trợ tuyến dưới trong chẩn đoán, điều trị.
– Tiến hành các xét nghiệm chẩn đoán nguyên nhân.
6. Phòng bệnh
6.1. Vệ sinh phòng bệnh
– Vệ sinh cá nhân, nằm màn chống muỗi đốt.
– Vệ sinh ăn uống để tránh lây nhiễm mầm bệnh qua đường tiêu hoá.
– Vệ sinh ngoại cảnh, không nuôi gia súc gần nhà, gần khu dân cư.
– Diệt côn trùng, tiết túc trung gian truyền bệnh, diệt bọ gậy, diệt muỗi.
6.2. Tiêm chủng
Tiêm phòng viêm não Nhật Bản
– Tiêm dưới da
– Liều lượng: 0,5ml cho trẻ dưới 5 tuổi; 1ml cho trẻ trên 5 tuổi
+ Mũi 1: bắt đầu tiêm;
+ Mũi 2: 7 ngày sau mũi 1.
+ Mũi 3: 1 năm sau mũi 2.
+ Tiêm nhắc lại sau 3 đến 4 năm
Cục khám chữa bệnh – Bộ Y tế